A córnea é um tecido transparente, localizado na frente da íris e da pupila, que protege o cristalino e centraliza a luz na retina e é uma das especialidades da Oftalmolaser. Embora seja transparente, é muito resistente, não possui vasos sanguíneos e é nutrida pela lágrima e pelo humor aquoso, líquido existente no interior do olho.
Qual a função da córnea?
A córnea atua como camada protetora da parte frontal do olho, além de ter importante papel na formação da visão, pois funciona como uma lente sobre a íris, focando a luz da pupila na direção da retina.
Como é a estrutura da córnea?
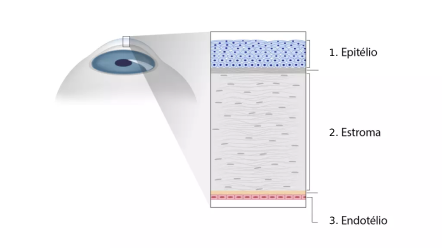
A córnea é composta por algumas camadas, sendo as principais o epitélio, estroma e o endotélio: